David Arévalo Blázquez, Educador Social. Susana García Rico, Trabajadora Social
La situación a nivel global de las personas con enfermedad mental muestra una realidad con circunstancias desfavorables en la que hay que tener en cuenta los déficits de inversión en materia socio-sanitaria y las carencias sociales propias de un contexto en el que la globalización ha acentuado su distanciamiento con el resto de la sociedad. Presentamos un trabajo en el que el binomio salud-educación constituye el elemento indispensable por parte de la intervención social para basar sus ejes de acción. Expondremos los planes globales para actuar de manera local en espacios y redes concretas; mostrando las carencias del ámbito profesional en este campo para luego proponer una metodología socio educativa con la que intervenir con las personas con enfermedad mental.
La Organización Mundial de la Salud (OMS) ha definido la salud mental como “un estado de bienestar en el cual el individuo se da cuenta de sus propias aptitudes, puede afrontar las presiones normales de la vida, puede trabajar productiva y fructíferamente y es capaz de hacer una contribución a su comunidad”. (OMS, 2013) Durante mucho tiempo las carencias presentadas en este campo se habían atribuido a causas de índole biológica. Sin embargo, a finales del siglo pasado se ha producido un cambio a partir de la idea de que los genes pueden ser moldeados por experiencias sociales.
Esta situación hace que cuando hablamos de salud y enfermedad mental hemos de tener en cuenta no sólo las características individuales sino también factores sociales, culturales, económicos, políticos y ambientales tales como las políticas nacionales, la protección social, el nivel de vida, las condiciones laborales o los apoyos sociales de la comunidad.
Las enfermedades mentales engloban un gran número de dolencias, donde se incluyen los trastornos neurológicos y por consumo de sustancias. Abarcan afecciones comunes, como la depresión y la ansiedad, así como las causadas por el abuso de alcohol y otras sustancias y enfermedades graves, como la esquizofrenia y el trastorno bipolar, que implican discapacidad.
La OMS estima que unos 700 millones de personas en el mundo padecen desórdenes mentales y neurológicos. Además, su impacto en la calidad de vida es superior al de enfermedades crónicas como la artritis, la diabetes o las enfermedades cardíacas y respiratorias.
Las personas con trastornos mentales presentan tasas desproporcionadamente elevadas de discapacidad y mortalidad. Así, por ejemplo, las personas con depresión o esquizofrenia tienen una probabilidad de muerte prematura un 40% a 60% mayor que la población general, debido a los problemas de salud física, que a menudo no son atendidos (por ejemplo, cánceres, enfermedades cardiovasculares, diabetes e infección por VIH), y al suicidio.
En los países de ingresos bajos y medios, entre un 76% y un 85% de las personas con trastornos mentales graves no reciben tratamiento; la cifra es alta también en los países de ingresos elevados: entre un 35% y un 50%. El problema se complica aún más por la escasa calidad de la atención que reciben los casos tratados. (OMS, 2013:7-8)
Además, el número de profesionales especializados y generales que se ocupan de la salud mental es insuficiente en los países de ingresos bajos y medios.
TABLA 1: Proporción de profesionales dedicados a la salud mental por continentes.
Fuente: Atlas de Salud Mental 2014, OMS
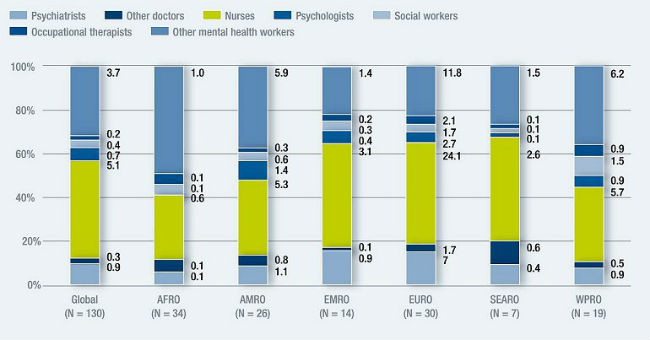
Los movimientos de la sociedad civil en pro de la salud mental no están bien desarrollados en los países de ingresos bajos y medios. Solo hay organizaciones de personas con trastornos mentales y discapacidades psicosociales en el 49% de los países de ingresos bajos, en comparación con el 83% de los de ingresos elevados; con respecto a las asociaciones de familiares, las cifras correspondientes son del 39% y el 80%.
Los trastornos mentales dan cuenta de una proporción significativa de la carga de enfermedad en el mundo, tanto para países en desarrollo como para los desarrollados. Sin embargo, las políticas globales de salud no han dado respuesta oportuna a este reto.
Los problemas de salud mental han aumentado a escala global: psicosis, demencias, angustia, depresión, suicidios e intentos de suicidio, así como trastornos asociados a la violencia y a la pobreza. Los anteriores constituyen una parte importante de la demanda en los servicios sociales y sanitarios. A ello hay que sumar los trastornos asociados a la imagen corporal y a las dietas, al uso compulsivo de los ordenadores, de los teléfonos móviles y los principales trastornos propios de las migraciones (conflictos bélicos, refugiados y apátridas) los cuales se producen en el contexto de la sociedad globalizada.
En los países más avanzados, los que han logrado un mayor desarrollo económico y social, se observan índices cada vez más elevados de trastornos psicopatológicos.
Una de cada cuatro personas padecerá una enfermedad mental a lo largo de su vida, siendo en la actualidad la causa del 40% de las patologías crónicas y del 30% de la discapacidad que se produce en nuestro país, datos que sin duda evidencian el enorme impacto que tienen las enfermedades mentales tanto desde un punto de vista asistencial como desde un punto de vista humano.
Es cierto que se ha avanzado mucho en el diagnóstico, tratamiento y atención sanitaria de las enfermedades mentales. Sin embargo, todavía hay muchas áreas en las que es preciso incidir para mejorar. Entre ellas, los programas de prevención precoz y la inversión en investigación.
Respecto a los programas de prevención precoz es necesario considerar que aunque muchos trastornos mentales se diagnostiquen en la edad adulta, los primeros síntomas aparecen en la infancia y en la adolescencia y, lo que es aún más importante, los problemas del neuro-desarrollo que acaban produciendo esos síntomas se producen muy tempranamente: dentro del útero, momento del parto o en los primeros años de vida.
Las enfermedades mentales producen un enorme impacto socio-económico, que se ve reflejado en los costes directos e indirectos generados. Las patologías donde recae el mayor coste son los trastornos de estados de ánimo y demencias.
TABLA 2: Proporción del presupuesto de salud mental respecto al total del presupuesto de salud por nivel de ingresos de los países según el Banco Mundial. Tasas en %.
Fuente: Invertir en Salud Mental OMS, 2004
Además si la mala salud mental durante la adolescencia y la edad adulta temprana no se trata adecuadamente, se aumenta la vulnerabilidad al funcionamiento psicológico deficiente a corto y largo plazo, lo que conduce a la pérdida de productividad económica y el aumento de costes para la sociedad.
A lo anterior se suma su alta prevalencia -una de cada cuatro personas padecerá una enfermedad mental a lo largo de su vida-;la relación con el sistema productivo que generan –un tercio de los años vividos con discapacidad se atribuyen a trastornos psiquiátricos– y su carga económica ya que constituyen el 40% de las enfermedades crónicas.
La salud mental y el bienestar social dependen de factores sociológicos, biológicos y psicológicos que pueden verse afectados de manera repentina, por cambios ajenos a nosotros y que se escapan de nuestro control, provocando situaciones de preocupación y estrés, que puede derivar en incipientes trastornos mentales. La sensación de pérdida de control de nuestra propia vida, tiene como consecuencia una pérdida de implicación a diferentes niveles, sentimientos de impotencia que provoca que el individuo se aleje de la sociedad, auto-excluyéndose, dificultando, entre otros aspectos, el tratamiento de la enfermedad.
Los factores de riesgo más importantes, determinantes para la salud mental de la población, son: la pobreza, el bajo nivel de educación/analfabetismo, situación de privación económica, altos niveles de deudas, desnutrición infantil, abusos, una infancia difícil, falta de vínculos paternos, problemas de salud mental inter-generacionales, desempleo, inseguridad laboral, estrés laboral y abuso de drogas, alcohol y otras sustancias nocivas para la salud. Varios de ellos, claramente agravados en periodos de crisis económicas.
La enfermedad mental es una ruptura en la vida cotidiana de la persona. Ruptura de las relaciones sociales (con su entorno), con la familia, con el mundo laboral. Se encierran en su mundo, alejándose del “racional”. Esta ruptura producida por la crisis (por el brote de la enfermedad) en muchos casos no es definitiva, aunque sí es un paréntesis en el que hay que esperar la mínima recuperación, para poder intervenir.
Los síntomas particulares de cada dolencia psíquica dependen tanto de una amplitud de factores como de unas causas directas de la patología. Las personas con enfermedad mental, aunque suelen tener el mismo diagnóstico, entre ellas son diversas, heterogéneas, con historias de vida/personales y niveles de capacidades muy diferentes.
Partimos de considerar que la Salud Mental no es una cuestión aislada o marginal sino una cuestión de SALUD y como tal debe ser atendida, con la prioridad que merece de acuerdo con las necesidades que existen.
A nivel general existe una falta de datos y estudios sobre la incidencia y prevalencia de los problemas de salud mental por lo que “no están todos los que son” ya que una gran parte de personas con enfermedad mental ni siquiera están incluidas en el sistema socio-sanitario y/o la incidencia de abandono de los que están es alta.
Existe un porcentaje alto de las personas con enfermedad mental que desconocen su enfermedad, por lo que no acuden a ningún profesional de la salud mental. En muchas de las ocasiones, las familias y los propios afectados ocultan el diagnóstico para evitar que tanto la familia como el individuo sean rechazadas en el entorno social.
Cuando un problema de salud mental se manifiesta, suele haber un impacto negativo en el entorno del enfermo y en su vida diaria, y si este enfermo se encuentra en un entorno precario que no cumple con las necesidades básicas de la vida, la exclusión social aumenta de manera considerable, lo que provoca un empeoramiento de la enfermedad y dificultar el acceso a la asistencia y al tratamiento de la misma.
IMAGEN 1: LA ENFERMEDAD. FUENTE: FLICKR

En relación a los equipos de salud mental en los que la presencia del Educador es clave existe una falta de dotación de más profesionales que provoca sobrecarga asistencial tanto para su figura profesional como para el equipo. Además la “flexibilidad laboral “tan presente en nuestro sector hace que haya cambios frecuentes de trabajadores en algunos equipos lo que impide la continuidad en la atención.
Sigue aún existiendo en el campo médico, una atención basada en contrarrestar la sintomatología y no centrada en el paciente como persona, de forma que el tiempo de consulta se limita a decidir el cambio o mantenimiento de medicación produciéndose en ocasiones falta de comunicación en torno a profesionales médicos, psicólogos y educativos. Además la prescripción de medicamentos, en ocasiones, se sobredimensiona en detrimento de otros pilares del tratamiento integral como son la psicoterapia y la rehabilitación psicosocial y laboral, con consecuencias negativas para la evolución del trastorno.
También en las familias existe una sobre-exigencia relacionada con la falta de servicios lo que provoca por ejemplo un deterioro de la situación económica de la unidad familiar, la necesidad de que actúen como cuidadores informales sin tener los medios ni conocimientos necesarios para ello, la existencia de conflictos típicos de situaciones prolongadas de personas dependientes y el deterioro general de la calidad de vida de las personas que conviven, incluyendo situaciones de burn-out.
La marginación y la estigmatización social es una de las graves repercusiones que aún hoy han de soportar las personas con trastorno mental y sus familiares. Los falsos prejuicios sobre este colectivo son tan graves que incluso desalientan a muchas personas a reconocer que tienen un problema de salud mental y seguir un tratamiento. Por ello uno de los principales retos a trabajar en el campo de la salud mental que es el de la “doble enfermedad”. Por un lado, experimentan los síntomas propios de su trastorno, y por otro lado, deben hacer frente a los efectos del estigma social asociado a dicho problema de salud mental lo que generalmente conlleva la propia interiorización del mismo (auto-estigma).Es necesario hacer una distinción entre los diferentes trastornos mentales y la imagen estereotipada asociada a cada uno de ellos. Los estereotipos se exageran y tergiversan hasta convertirse en una creencia errónea que produce distancia social.
Hemos tomado como guía el Plan de acción global 2013/2020 de la OMS que define los enfoques siguientes en relación con el trabajo con personas con enfermedad mental. Destacamos aquellos en los que la Educación Social puede ser más práctica:
“-Enfoque que abarque la totalidad del ciclo vital: las políticas, planes y servicios de salud mental han de tener en cuenta las necesidades sanitarias y sociales en todas las etapas del ciclo vital: lactancia, infancia, adolescencia, edad adulta y ancianidad.
-Enfoque multisectorial: la respuesta integral y coordinada con respecto a la salud mental requiere alianzas con múltiples sectores públicos, tales como los de la salud, educación, empleo, justicia, vivienda, social y otros, así como con el sector privado, según proceda en función de la situación del país.
-Emancipación de las personas con trastornos mentales y discapacidades psicosociales: las personas con trastornos mentales y discapacidades psicosociales deben emanciparse y participar en la promoción, las políticas, la planificación, la legislación, la prestación de servicios, el seguimiento, la investigación y la evaluación en materia de salud mental.”(OMS, 2013:10-11)
Con lo anterior es necesario desde el campo de la intervención social desarrollar una política de prevención y detección precoz de la enfermedad mental.
Además, dicha política debe hacerse extensiva al conjunto de la sociedad, mediante campañas divulgativas (colegios, centros culturales, jornadas informativas, universidades, institutos, centros de trabajo, equipos de voluntariado….), que permitan señalar los factores de riesgo y expliquen con claridad cómo una enfermedad mental puede afectar a cualquiera, aun cuando no tenga antecedentes familiares cercanos.
Debe prestarse especial importancia a la población infantil y juvenil porque en esta población se inician normalmente los primeros estadios de la enfermedad mental. En esta etapa los dos cauces básicos de intervención del Educador Social son las familias y los Centros escolares (realizando acciones a nivel local como charlas, actuaciones comunitarias, sensibilización en institutos, elaboración de audiovisuales, etc.) por ser los que más contactos mantienen con niños y jóvenes y los que más influyen en la formación de sus hábitos y pautas de comportamiento.
Además, es muy importante el desarrollo de programas psico-educativos para familiares que sufren primeros episodios de trastornos mentales con el fin de informarles sobre aspectos generales de la enfermedad mental y posibilitarles un entrenamiento para enfrentarse a situaciones de la vida diaria.
Además de intervenir en prevención y familias, otro aspecto a destacar es incidir en dos colectivos en los que el trastorno mental va en aumento y por sus características presentan un mayor grado de vulnerabilidad.
Por un lado, coincidiendo con el aumento de la población penitenciaria, se ha observado un incremento en el número de personas que padecen algún tipo de trastorno mental.
A modo de ejemplo, en España según datos de la Subdirección General de Sanidad Penitenciaria (2006) las cárceles españolas se han convertido, en cierto modo, en gigantescos centros psiquiátricos, hasta el punto de que más del 17% de las personas que ingresan en ellas tienen antecedentes por trastornos mentales y más del 25%, tienen uno o varios diagnósticos psiquiátricos en su historia clínica.
En la prisión la figura del Educador además de desarrollar los programas de intervención terapéutica y las actividades culturales y deportivas que los internos tienen asignados, tiene una ardua labor de valoración y seguimiento de casos con escasez de recursos. Este acompañamiento hacia la reinserción comunitaria se favorece y cuenta con un grado mayor de éxito en la medida en que se puedan reproducir escenarios lo más parecidos posibles a los comunitarios dentro de las unidades o medios cerrados. Esto no siempre es una tarea sencilla ya que las rígidas normas de seguridad y los escasos recursos, con frecuencia imposibilitan el ejercicio autónomo del sujeto que se encuentra privado de libertad.
Por otro lado destacamos el colectivo de personas sin hogar las cuales presentan grandes problemas para acceder a los recursos. Las barreras se acumulan de forma aún mayor entre aquellos que además de estar en esta situación presentan problemas de salud mental grave sumada a la ausencia de apoyo familiar, y social en general.
No resulta fácil dar cifras con respecto a las patologías que con más frecuencia aparecen; ya que no se trata de una población homogénea. En líneas generales, en la población más anciana y crónica prevalecen más trastornos de tipo psicótico y abuso de alcohol (y asociado a esto mayor patología física, demencias…) y en la población más joven trastornos por consumo de tóxicos, esquizofrenias y un incremento de trastornos de personalidad graves.
En la medida que se consiga concretarlas en metas realistas y asequibles, el proyecto individualizado de rehabilitación iniciado por los equipos sociales podrá transformarse en un proyecto de vida de la propia persona.
Las condiciones de cronicidad con algunas de las personas con enfermedad mental que trabajamos exigen proporcionar una ayuda continuada (permanente o prolongada) y por ello, las intervenciones rehabilitadoras se planifican como estrategia a largo plazo. La asistencia prolongada, para ser eficaz, ha de ser lo más diversificada posible, lo que significa que el sujeto debe pasar por distintas estructuras terapéuticas y rehabilitadoras conforme va evolucionando.
El Educador Social ha tenido el soporte de los modelos de apoyo comunitario los cuales responden más a las necesidades de la comunidad y tienen como objetivo asegurar la continuidad de cuidados, reducir la hospitalización, mejorar el funcionamiento social y la calidad de vida de los pacientes. En el trabajo diario y desde este modelo, el Educador y el equipo de trabajo ocupan gran parte de su tiempo en las intervenciones directas en el medio natural de los personas. Con ello se consigue el entrenamiento en habilidades sociales a partir de situaciones reales en su medio de vida y la programación de actividades ajustadas en intensidad y objetivos a las necesidades cambiantes de los interesados.
Así, el equipo puede mantener una presencia prolongada al asumir el caso o durante las crisis y de este modo reducirla progresivamente.
Sin embargo, las intervenciones han de tener la suficiente flexibilidad para adecuarse a los cambios del sujeto, ya que su evolución no es lineal ni uniforme, y en el propio proceso pueden haber avances y retrocesos parciales en determinadas áreas (afectiva, relacional, laboral…), períodos de crisis o estancamiento y variaciones de ritmo.
La intervención del Educador Social con personas con enfermedad mental debería sustentarse sobre los siguientes ejes siguiendo los principios de continuidad de cuidados que nos expone Bachrach (1993) como objetivos en la planificación de programas, entre los que destacamos:
(…)- Diseño individualizado. Cada enfermo mental crónico es único y plantea una constelación particular de necesidades que dependen de sus circunstancias vitales.
-Flexibilidad. No es posible la continuidad de cuidados cuando se fuerza al paciente a ajustarse a unos espacios y tiempos estándar. Aunque algunas intervenciones son adecuadas para un paciente en un determinado momento, no quiere decir que exista un único programa o intervención para todos los enfermos mentales siempre. El ritmo y velocidad de movimiento de los pacientes por los elementos de los servicios debe estar determinado por consideraciones clínicas y no por reglas arbitrarias.
-Coordinación. Los servicios tienden a estar dispersos entre muchos dispositivos y la responsabilidad muy fragmentada. No es posible la continuidad de cuidados si no existe una coordinación y colaboración real entre los distintos dispositivos y programas que prestan servicio a los pacientes.
-Continuidad del terapeuta que permita al paciente establecer una relación estable y de confianza. Los efectos de la enfermedad mental y las discapacidades generadas aumentan la vulnerabilidad del individuo al aislamiento y a la pérdida de relaciones humanas que le sirvan de apoyo. La continuidad de cuidados no está garantizada si no se cubre este vacío.
(…)
-Participación del paciente en la planificación del tratamiento. No puede existir continuidad de cuidados si no se tienen en consideración las necesidades, deseos, aspiraciones y dudas del sujeto. Estamos abocados al fracaso si se impone un tratamiento con el que el paciente no está de acuerdo.
-Pertinencia cultural. Programas que tengan en cuenta la realidad cultural del sujeto. Cada sujeto tiene un conjunto de actitudes, valores y conductas socialmente sancionadas, que influyen en cómo se relaciona con el sistema de atención. Es imposible la continuidad de cuidados si no se comprende y respeta esta orientación cultural. Bachrach (1993:465-468)
Además de lo anterior, no sólo necesitamos los enfoques y ejes de actuación que de cara al futuro nos valgan para afrontar el trabajo educativo con este colectivo. Es necesario considerar que no es posible proyectar actuaciones profesionales de cara al futuro sino “destapamos” (haciendo autocrítica) que existen tres grandes errores que los profesionales cometen a la hora de realizar su trabajo con estas personas, pero que también son extrapolables a la labor que desde los diversos recursos de lo social se realizan con otros colectivos.
Se trata de errores que merecen una reflexión por parte del profesional y del equipo de trabajo como indicadores y puesta en práctica de acciones futuras para mejorar la calidad de nuestra intervención con personas con enfermedad mental y que si no se hacen frente convierten cualquier paradigma de intervención en un retroceso y barrera de cara a una evolución próxima y satisfactoria. Destacamos que “el primer error es la relación de poder del profesional sobre el usuario, el segundo, la deshumanización en el trato y el tercero, la falta de profesionalidad”, Rodríguez-Miguel (2010,46).
Estos tres errores se reflejan en el día a día en los profesionales (en mayor o menor medida) de los dispositivos de atención a personas con enfermedad mental pasando inadvertidas por su cotidianeidad, su generalización y su extensión.
Cuando se produce la normalización de los mismos genera un efecto contrario respecto a la recuperación de los usuarios y la calidad del servicio que a los mismos se quiere ofrecer.
Como indica Rodríguez-Miguel respecto a la relación de poder:
(…) “hay que considerar que al entrar en el recurso, la persona se encuentra de nuevo con esa falta de control que podemos denominar «necesaria». Los profesionales asumen ese control de la vida de la persona con la finalidad de favorecer su recuperación. Pero en ocasiones las personas llegan de forma global con un buen criterio y funcionamiento y, sin embargo, se ejerce el mismo control mediante un rol excesivamente directivo, autoritario o paternalista.
Una idea para reflexionar es la de que «no es verdad que todos los pacientes que sufren una enfermedad mental grave requieren rehabilitación». Muchos se podrían recuperar «sin necesidad de una rehabilitación exhaustiva e intensiva, una vez que se consigue la eliminación de sus síntomas más difíciles mediante la medicación apropiada». Ante ello, una evaluación individualizada del usuario, facilitaría ampliamente la adecuación, personalización y necesidad del proceso rehabilitador.
Los recursos residenciales suelen tener una estructura jerárquica en la que cada profesional ocupa una posición y en el que por su propio peso se coloca a la persona con enfermedad mental en el último lugar de la pirámide (…). Esto favorece que los profesionales, vean al usuario como una persona sobre la que tienen algún tipo de derecho y sobre la que pueden ejercer cierta autoridad y mostrar cierto poder. (…).El error consiste en desarrollar un modelo de experto-paciente en el que se tiende a minimizar la relación de ayuda y sea contrario al modelo de recuperación que promueve el favorecer al máximo la autonomía personal del usuario. (…).Un exceso de dirección por parte de los profesionales puede ser una nueva forma de cronificación, aunque se haga desde la filosofía de intervención psicosocial y comunitaria”. Rodríguez-Miguel (2010, 46).
Respecto a la deshumanización es necesario considerar que las enfermedades mentales imposibilitan o dificultan muchos aspectos de la vida diaria de los usuarios, pero no deben nublar el entendimiento y la cordura de los profesionales. Por ello,
(…) “es fundamental que el profesional, por mucho deterioro que pueda generar la enfermedad, no deje de ver a la persona como tal, ya que si no, se generan comportamientos de superioridad, conductas estigmatizantes, que anulan el empoderamiento de la persona produciendo en el sujeto sentimientos de ira, depresión, miedo, ansiedad, aislamiento, culpa, vergüenza, (…) y la evitación de la búsqueda de ayuda». Rodríguez-Miguel (2010, 46).
Evitar el comportamiento de superioridad implica no perder la visión de la persona, no ver sólo la enfermedad, no convertir a la persona en enfermo.
Por ello, la mejor evaluación de su práctica es la información que diariamente transmiten los usuarios y que en ocasiones, por falta de habilidades de escucha y de empatía, pasan desapercibidas o son obviadas.

Ante ello el desgaste laboral en su conjunto debe ser uno de los retos a afrontar por parte del profesional y de la organización, ya que los «profesionales quemados» transfieren su negativismo, entorpeciendo el proceso rehabilitador, y muestran actitudes que pueden llegar a vulnerar los derechos de los usuarios.
Otro de los retos para ello es el de formarse de manera permanente y continua e ir avanzando no sólo en cuanto a conocimientos sino también con referencia a su maduración y valores a través del análisis crítico de su experiencia. Esto significa estar en un proceso continuo de aprendizaje. Algunas propuestas de áreas que requieren una formación de mayor requerimiento dentro del campo de la salud mental por parte del Educador Social serían:
-Intervención familiar.
-Rehabilitación neuropsicológica.
-Intervención precoz en la esquizofrenia y otros trastornos mentales graves.
-Programas de prevención de recaídas.
-Rehabilitación e inserción formativo-laboral.
-Detección, evaluación y tratamiento del trastorno dual por abuso de drogas en EMGD. (Enfermedad mental grave y duradera).
-Programas de Habilidades Sociales con personas con EMGD.
-Técnicas de Psico-educación.
El trabajo del educador se basa en que hay que apoyarlos y motivarlos para que la toma de decisiones sobre su propia vida sea cada vez más autónoma. Es necesario, además, perder el miedo a que los usuarios decidan, evitar los paternalismos contraproducentes y ayudarles a recuperar el control de sus vidas, pero sin controlar las mismas.
El problema es dilucidar desde qué momento de su recuperación comienza a tener tal derecho, pero la respuesta de nuevo es sencilla, desde el principio. Hay que ir sugiriendo alternativas de forma argumentada. Por tanto, cada profesional deberá evaluarse a sí mismo para ver si su labor se apoya conociendo en qué medida le afectan o le envuelven estos errores. También será necesario estar atento a todas las evaluaciones externas que surgen en el medio de trabajo y, principalmente, a las que parten de los usuarios.
IMAGEN 2: SALUD Y ENFERMEDAD. FUENTE: FLICKR

De cara al futuro son retos y planteamientos considerables, marcados con intensidad pero reflejados en un campo; el de la salud mental, que nos competen a todos.
La intervención de la educación social con personas con enfermedad mental adquiere cada vez mayor importancia desde el ámbito educativo, de prevención y de la rehabilitación psico-social.
Existe un agravamiento de la situación de personas con enfermedad mental a falta de políticas en materia de salud y educación a nivel global .Tradicionalmente ha sido el campo sanitario el encargado de promover líneas de acción concretas para su tratamiento. Con el tiempo se vio necesario que educación y salud van unidas de la mano especialmente en colectivos con una problemática que no deja de crecer. En el mundo globalizado en que nos encontramos la enfermedad mental está cada vez presente, muchas veces unida a las carencias sociales del propio mundo globalizado y otras a los excesos y sus consecuencias de la propia sociedad. De manera importante hemos de reflexionar sobre los paradigmas para el cuidado en salud mental destacados como elementos necesarios para impulsar las nuevas políticas y modelos de atención en salud mental.
Es necesario desde la Educación Social poner énfasis en la necesidad de incluir una perspectiva de derechos humanos, dado que aún existe discriminación y abuso hacia personas con trastornos mentales. Lograr disminuir el estigma alrededor de los trastornos mentales es un paso crucial para involucrar de manera efectiva a pacientes, comunidades y a los responsables de las políticas de salud
Unido a lo anterior vemos importante la necesidad de involucrar a los pacientes y a las familias en todos los niveles de decisión en el proceso de atención en salud mental y en la formulación de políticas de sanitario-educativas, asegurar que los desenlaces buscados incluyan los objetivos que son más importantes y significativos para las personas con enfermedad mental. Estas y sus familiares también deben ser empoderados, ya que ellos son un elemento clave para lograr dirigir el sistema socio sanitario hacia un modelo centrado en el paciente y ajustado al contexto cultural.
La Educación Social y sus profesionales se han constituido como los puentes o integradores de diferentes disciplinas que históricamente han funcionado de manera independiente. Ello ha dado lugar a una brecha en la atención en salud descrita como ‘una medicina sin mente o una mente sin cuerpo’. Se debe promover un modelo de atención integrado, y es el nivel educativo el lugar ideal para lograrlo y para impulsarlo.
El modelo de rehabilitación basado en el apoyo comunitario, aún para los casos de trastornos mentales severos, permite alcanzar mejores desenlaces y una participación más activa de los personas. Un ejemplo de ello son los programas de inclusión laboral, en los cuales el objetivo es que las personas logren empleos en el mercado laboral competitivo.
Educación Social y la salud mental pueden y deben formar parte de una globalización que implique un verdadero compromiso con la justicia social, el manejo ético de las políticas y servicios y el acceso igualitario a los servicios y la comunicación.
La participación del Educador Social en la nueva intervención globalizada de la salud mental debe ser consecuencia de una adecuada evaluación de los problemas, las necesidades, las respuestas y las opciones que toman en cuenta el hecho de que trabajamos juntos con diferentes equipos y no estamos solos. En este contexto, un uso racional de la tecnología, la adecuada distribución de los recursos, la unión de esfuerzos, la difusión de conocimientos de una forma adecuada y equilibrada, la adquisición de nuevos conocimientos, así como una utilización realista de sus avances, pueden crear posibilidades de éxito.
Appaduraih, A. (2001). La Modernidad Desbordada: Dimensiones Culturales de la Globalización. Montevideo-Buenos Aires: Trilce-Fondo de Cultura.
Bachrach, L. (1993). Continuity of Care and approaches to Case Management for long-term Mentally ill patients. Hosp Community Psychiatry. 1993 May; 44(5):465-468.
Berenstein, I. (1984). Familia y enfermedad mental. Buenos Aires: Paidós.
Cazzaniga Pesenti, J. (2015). Salud mental e inclusión social. Situación actual y recomendaciones contra el estigma. En línea (Enero 2017).
Escribano, I. (2004). La función profesional del educador y la educadora social en los servicios de rehabilitación en salud mental. RES, Revista de Educación Social, núm. 3 En línea (Abril 2017)
Ferrer Coca, M. (2004). El educador social en el ámbito de la psiquiatría penitenciaria. Educación Social, Revista de intervención socioeducativa, 26, 76-91. En línea (Febrero 2017).
González Cases, J. y Rodríguez González, A. (coord.) (2002). Rehabilitación psicosocial y apoyo comunitario de personas con enfermedad mental crónica: programas básicos de intervención de autores. Madrid: Consejería de Servicios Sociales.
Jaraíz, G. (2012). Intervención social, barrio y servicios sociales comunitarios. Madrid: Cáritas, Fundación FOESSA.
Merino Ortiz, C. (2013). La mediación familiar en situaciones asimétricas: procesos de gestión de conflictos con episodios de violencia, drogodependencias, enfermedad mental y desequilibrio de poder. Madrid: Ed. Reus.
Navarro Góngora, J. (2004). Enfermedad y familia: manual de intervención psicosocial. Barcelona: Paidós Ibérica.
Organización Mundial de la Salud (2013) Plan de acción sobre salud mental 2013-2020. En línea (Julio 2017)
Organización Mundial de la Salud (2004): Invertir en salud mental. 2004. En línea (Julio 2017)
Rodríguez-Miguel, J. (2010). Atención a personas con enfermedad mental en los centros residenciales: gestión de errores y oportunidades de mejora. Rehabilitación psicosocial, 7 (1 y 2) 45-52. En línea (Marzo 2017).
Saiz, J. y Chévez, A. (2009). La intervención Socio-comunitaria en sujetos con trastorno mental grave y crónico: modelos teóricos y consideraciones prácticas. Revista Intervención psicosocial, 18 (1), 75-88.
Sarría Santamera, A. (2009). Patología física en la esquizofrenia. Revisión sistemática y análisis de registros hospitalarios”. En línea (Abril 2017).
Subdirección General de Sanidad Penitenciaria en “Estudio sobre salud mental». En línea (Febrero 2017).
Szasz, T. (2008). El mito de la enfermedad mental: bases para una teoría de la conducta personal. Buenos Aires: Amorrortu.
Úcar, X. y Llena, A. (coords.) (2006). Miradas y diálogos en torno a la acción comunitaria. Barcelona: Graó.
David Arévalo Blázquez, quercusen@hotmail.com
Susana García Rico, susanagrico@hotmail.com